Среди инфекционных болезней наибольшую экономическую значимость представляет именно группа ОРВИ.
Этиология
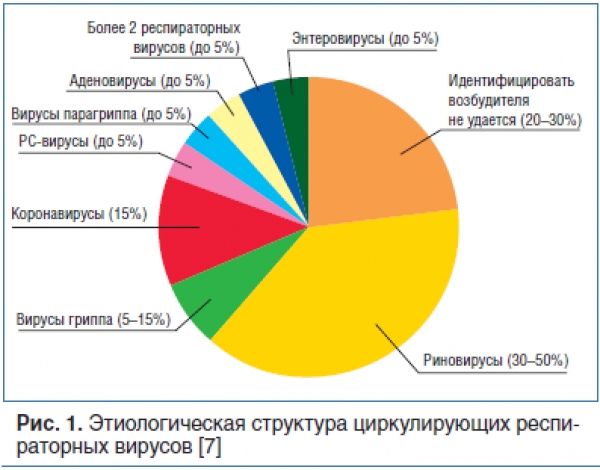
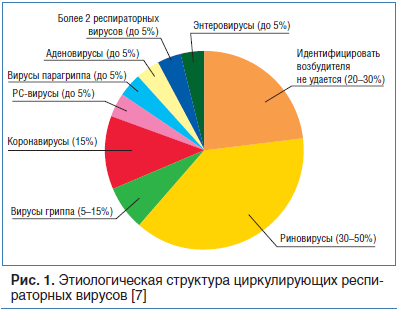
ОРВИ являются этиологически разнородной группой инфекционных болезней дыхательных путей, но имеют сходные механизмы развития, эпидемиологические и клинические характеристики. На сегодняшний день известно более 200 вирусов, которые поражают респираторный тракт и ЛОР-органы. Наиболее распространены риновирусы, коронавирусы, вирусы гриппа и парагриппа, парвовирусы, аденовирусы, респираторно-синцитиальный вирус, риновирусы человека. Этиологическая структура циркулирующих респираторных вирусов представлена на рисунке 1.
Вирусы, вызывающие ОРВИ, обладают высокой тропностью к эпителиальным клеткам дыхательных путей, где происходит внедрение и размножение вирусной частицы. Источником инфекции при заболеваниях дыхательных путей являются больные ОРВИ и гриппом с явными, стертыми или бессимптомными формами заболевания. Пути передачи инфекции зависят от вида возбудителя. Контактный путь передачи (через руки при контакте с секретами, содержащими вирусные частицы) наиболее характерен для риновирусной инфекции, воздушно-капельный путь передачи С для гриппа.
Возбудители гриппа С РНК-содержащие вирусы семейства Orthomyxoviridae. Выделяют три серотипа возбудителей гриппа: Influenza-virus A, Influenza-virus B, Influenza-virusКC.
Поверхностные белки вирусов А и В представлены на суперкапсиде вируса двумя сложными белками гликопротеинами: гемагглютинином (Н) и нейраминидазой (N). Вирус гриппа С не имеет в составе суперкапсида нейраминидазы.
Нейраминидаза С фермент вируса, отщепляющий сиаловую кислоту от сиалированных гликолипидов на мембранах эпителиоцитов, превращая их в рецепторы для гемагглютинина. Перед этим нейраминидаза нейтрализует сиаловую кислоту в муцинах секретируемой эпителиоцитами дыхательных путей слизи, облегчая тем самым продвижение вируса к поверхности клетки-мишени. Сиаловая кислота является ингибитором нейраминидазы. В зимне-весенний период времени ее содержание уменьшается, что отчасти объясняет соответствующую сезонность заболевания.
Гемагглютинин связывается с рецепторами на плазматических мембранах чувствительных клеток, благодаря чему реализуется вначале фиксация вируса, а затем и его проникновение с помощью нейраминидазы в клетку.
Поверхностные антигены вирусов гриппа С гемагглютинин и нейраминидаза являются протективными, т. к. именно на них направлено действие защитных вируснейтрализующих антител.
Вирусы гриппа А подразделяются на подтипы в зависимости от свойств поверхностного гемагглютинина и нейраминидазы.
Сегментарность строения молекулы РНК гриппа определяет ее предрасположенность к генетическим рекомбинациям. В итоге изменчивость затрагивает все компоненты вируса, но особенно изменения касаются поверхностных антигенов. Наиболее значительно изменчивость выражается у вирусов типа А, а вирусы типов В и С характеризуются более стабильной антигенной структурой. Каждую последующую эпидемию гриппа вызывают новые антигенные подтипы вируса А, к которым у населения нет иммунитета. Эпидемический сезон гриппа и ОРВИ 2015Р2016 гг. в РФ характеризовался доминированием вируса гриппа А(Н1N1) pdm 09, сезон 2016Р2017 гг. С доминированием вируса гриппа А (Н3N2).
В результате каких процессов появляются новые антигенные подтипы вируса гриппа? Изменчивость антигенной структуры обусловлена двумя процессами: антигенным "дрейфом" С частичным обновлением антигенных детерминант гемагглютинина и нейраминидазы в пределах одного подтипа; антигенным "шифтом" с полным замещением сегмента генома, кодирующего гемагглютинин или гемагглютинин и нейраминидазу. Наиболее часто "дрейф" происходит у вируса А, но встречается и у вируса В. Антигенный "шифт" является специфической особенностью вируса типа А.
Вирусы парагриппа. Выделяют вирусы парагриппа человека пяти типов. Они, в отличие от вирусов гриппа, не обладают способностью к изменчивости. Каждой группе вируса парагриппа присущи определенные особенности. Несмотря на то, что основная группа этих вирусов размножается в эпителии слизистой оболочки верхних дыхательных путей, особенно носа и гортани, эти вирусы поражают нижние дыхательные пути и вызывают бронхиолиты и бронхопневмонии. Вирусы парагриппа-1 и парагриппа-2 вызывают круп у детей.
Аденовирусы. Это ДНК-содержащие вирусы, которые объединяют 47 серотипов человека и 80 серотипов млекопитающих. Классификация ВОЗ подразделяет аденовирусы на 7 подгрупп (A, B, C, D, E, F, G), каждая из них, в свою очередь, включает до 19 различных серотипов. В зависимости от места локализации в организме человека они могут вызывать заболевания респираторного тракта, энтериты и конъюнктивиты. Источником инфекции служат больные люди и здоровые вирусоносители. Пути передачи аденовирусов С воздушно-капельный, фекально-оральный и контактный. Они устойчивы во внешней среде и активны при комнатной температуре до 14 дней. Все эти особенности обусловливают риск инфицирования в течение всего года с максимальными показателями в осенне-зимний период. Во время вспышек среди организованных детей заболевают от 30 до 80% дошкольников и до 40% школьников.
Риновирусы. В настоящее время выделено 113 серологических типов риновирусов человека. Это РНК-содержащие вирусы, которые тропны к эпителию верхних дыхательных путей и вызывают обильные водянистые выделения из носа (профузный насморк). Основной путь передачи этих возбудителей С воздушно-капельный, однако не исключено инфицирование и через контаминированные предметы личного обихода.
Коронавирусы. Распространены повсеместно среди всех групп населения. Коронавирусная инфекция характеризуется сезонными подъемами заболеваемости и эпидемическими вспышками с интервалом в 2-3 года. В основном коронавирус участвует в инфекционных процессах, вызванных другими вирусами. Чаще всего он ассоциируется в патологических процессах, вызванных вирусами гриппа А, парагриппа, риновирусами, респираторно-синцитиальным вирусом и аденовирусами.
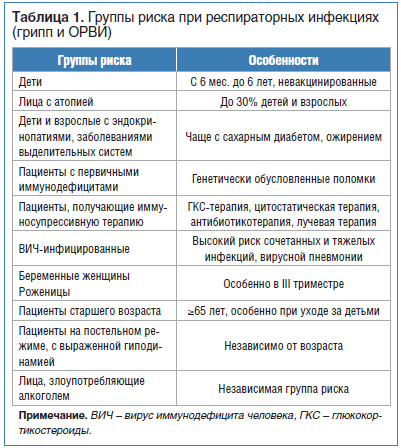
Группы риска при ОРВИ и гриппе
Наиболее уязвимы для вирусов, вызывающих ОРВИ, лица, которые формируют основные группы риска, представленные в таблице 1.
ОРВИ характеризуются высокой контагиозностью, восприимчивостью организма человека к возбудителям, быстрым и массовым распространением, значительным количеством осложнений, прежде всего среди лиц, относящихся к группам риска (хронические заболевания, иммунодефицитные состояния, пожилой возраст и др.). У больных из группы риска в период эпидемии гриппа смертность в 50-100 раз выше, чем в группе здоровых людей.
Клиническая картина ОРВИ
Клиническая картина ОРВИ может существенно варьировать в зависимости от этиологии, возраста больного, состояния иммунной системы и наличия сопутствующих заболеваний. В период разгара заболевания превалируют симптомы интоксикации: озноб, резкая головная боль с подавляющей локализацией в лобной области и висках, ломота в мышцах, иногда в суставах, боль при движении глазных яблок или при надавливании на них, слезотечение, резкая слабость и утомляемость.
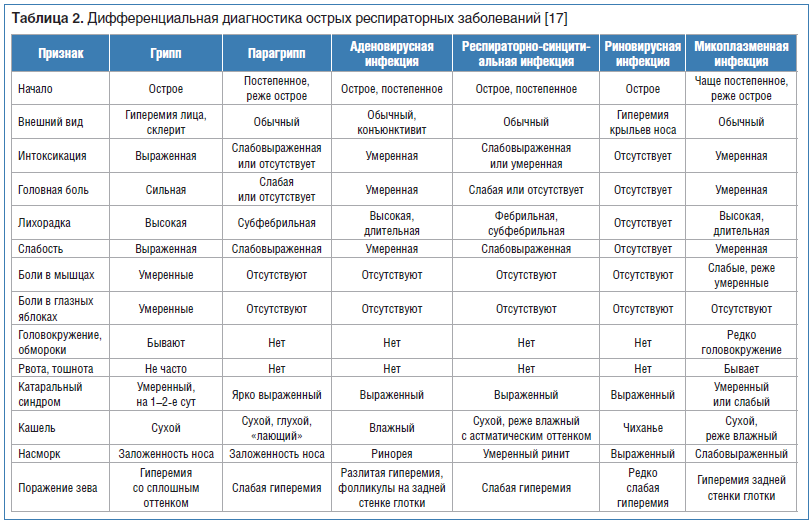
Клинические особенности возбудителей гриппа и ОРВИ представлены в таблице 2. К ведущим клинико-дифференциальным синдромам при ОРВИ и гриппе относятся интоксикационный, респираторный, геморрагический.
Интоксикационный синдром включает в себя ряд симптомов: лихорадку, озноб, головную боль, боль в мышцах, слабость. Респираторный синдром включает в себя кашель, который может сопровождаться чувством саднения, жжения за грудиной, охриплость голоса, необильные серозные выделения из носа. Геморрагический синдром разнообразен и характеризуется появлением геморрагий на слизистых в месте входных ворот (конъюнктива, носоротоглотка), носовых кровотечений.
При типичном неосложненном течении гриппа тяжесть состояния больных определяется выраженностью интоксикационного и респираторного синдромов, а также наличием или отсутствием геморрагического синдрома, осложнений.
Осложнения ОРВИ и гриппа
Относительная доброкачественность и кратковременность течения заболевания способствуют самолечению народными и/или безрецептурными средствами, поэтому большинство больных не обращаются за медицинской помощью и продолжают вести прежний образ жизни. Длительность неосложненной ОРВИ составляет 1-1,5 нед., однако промедление и отсутствие адекватного лечения с первых часов/дней заболевания может привести к развитию тяжелых осложнений, особенно у пациентов с коморбидностью. Бактериальные суперинфекции часто сопутствуют ОРВИ, в связи с чем вирусы гриппа, респираторно-синцитиальный вирус и некоторые другие вирусные агенты определяют заболеваемость риносинуситом и пневмонией. Также вирусное поражение дыхательных путей зачастую приводит к обострению хронических заболеваний легких, что нередко является причиной госпитализации этих пациентов.
Грипп характеризуется трудно предсказуемым течением и быстроразвивающимися жизнеугрожающими осложнениями (пневмонии разного генеза, острый респираторный дистресс-синдром, токсический геморрагический отек легких, острая дыхательная недостаточность, инфекционно-токсический шок, отек головного мозга, менингит, энцефалит и др.). Обычно вирусные (гриппозные) или вирусно-бактериальные пневмонии имеют тяжелое течение, сопровождаются деструкцией ткани и нередко являются причиной летального исхода. Постгриппозные бактериальные пневмонии развиваются в конце 1-й - начале 2-й недели болезни и имеют более благоприятный прогноз. Еще одним осложнением вирусной инфекции является развитие острого или обострение хронического риносинусита или среднего отита. На бактериальную этиологию заболевания будут указывать сохраняющиеся более 7 дней симптомы, что является поводом к рассмотрению вопроса о проведении антибактериальной терапии.
Диагностика гриппа и ОРВИ
Основной принцип диагностики гриппа и ОРВИ С это сопоставление клинической картины заболевания с данными лабораторной диагностики. В связи с тем, что в МКБ-10 предусмотрен код J.11 «Грипп, вирус не идентифицирован", диагноз выставляется на основе комплекса клинических и эпидемиологических данных, необходимо своевременное назначение этиотропной терапии. Нередко рекомендуется эмпирическое лечение, т. е. до получения результатов лабораторной диагностики.
К методам клинико-лабораторной диагностики респираторных инфекций, рекомендованным на территории РФ, относятся следующие:
эпидемиологический: сопоставление с эпидемиологической официальной информацией о циркулирующих штаммах вирусов, появлении новых возбудителей, сроках начала эпидемии (рекомендовано заполнение формы 025/у-04);
клинический: сбор жалоб и анамнеза, объективное обследование пациента;
молекулярно-биологические: ПЦР-диагностика, основана на обнаружении РНК или ДНК вирусов (сила рекомендаций А);
иммунофлюоресцентный и иммуноферментный анализ, радиоиммунный анализ, реакция торможения гемагглютинации, реакция связывания комплемента мазков из полости носа или с задней стенки глотки (серологические методы, сила рекомендаций В);
иммунохроматографический тест для экспресс-диагностики гриппа непосредственно при осмотре пациента, а также экспресс-диагностика бета-гемолитических стрептококков (в России используются ограниченно);
микробиологические посевы с определением чувствительности микрофлоры к антимикробным препаратам.
Лечение
Целью лечения респираторных вирусных инфекций и их бронхолегочных осложнений является быстрое и полное клиническое выздоровление больного. Основные задачи лечения ОРВИ включают в себя подавление репликации вирусов на ранних этапах заболевания, купирование клинических проявлений вирусной инфекции, профилактику и лечение осложнений.
Терапия ОРВИ должна быть своевременной и начинаться с момента появления первых признаков заболевания. Принципы лечения учитывают ряд требований, таких как предупреждение дальнейшего развития патологического процесса, развития осложнений, их купирование, предупреждение хронизации процесса. Во время эпидемического подъема заболеваемости ведущую роль начинают играть этиотропные препараты, которые становятся средствами первой линии защиты и обладают прямым и ингибирующим действием на репродукцию вирусов. Алгоритм терапии гриппа и ОРВИ представлен на рисунке 2.
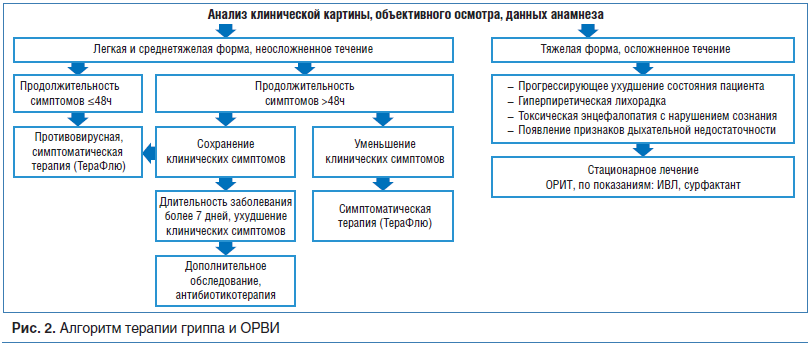
Этиотропная противовирусная терапия (ПВТ) наиболее эффективна при ее назначении в первые 48 ч от начала заболевания. Критериями эффективности ПВТ являются уменьшение выраженности интоксикационного синдрома, снижение температуры тела и респираторных проявлений. Препараты для этиотропной терапии условно делят на две группы:
Препараты с доказанной противовирусной активностью и изученным механизмом действия:
ингибитор выхода вируса из клетки (осельтамивир);
ингибитор выхода вируса из эндосомы (адамантаны);
ингибитор входа вируса в клетку (умифеновир).
Препараты с противовирусной активностью, основанной на сложном воздействии на вирус и иммунные механизмы макроорганизма (препараты интерферонового ряда, индукторы синтеза эндогенного интерферона).
Cледует отметить, что индукторы интерферона и иммуномодулирующие препараты не могут заменить противовирусные препараты прямого действия и могут применяться в качестве препаратов для профилактики и иммунотерапии в случае необходимости. К тому же эффективность их не имеет достаточных оснований с точки зрения доказательной медицины и в мировой практике они не используются.
В повседневной клинической практике акцент в лечении ОРВИ делается на мероприятиях общего характера (обильное питье, аэрация помещений, ограничение физических нагрузок, витаминотерапия) и симптоматические лекарственные средства, направленные на ликвидацию основных проявлений заболевания с целью повышения качества жизни пациента, из-за низкой доказательности этиотропной терапии. В качестве симптоматической терапии используются несколько классов лекарственных средств: жаропонижающие, обезболивающие, антигистаминные препараты, витамины.
Для купирования таких симптомов, как лихорадка, головная боль, артралгия и миалгии при ОРВИ эффективно использование нестероидных противовоспалительных препаратов (НПВП), которые наряду с жаропонижающим действием обладают анальгетическим эффектом. Необходимо помнить, что лихорадка до определенных значений (до 37,9 C) имеет защитно-приспособительный характер, а при температуре 37,5-38 C происходит активация интерферонов, более эффективно протекает противовирусный иммунный ответ, что приводит к подавлению репликации вирусов. Если температура повышается более 38 C, то лихорадка становится фактором эндогенного повреждения организма.
Комбинированные лекарственные препараты позволяют эффективно купировать интоксикационный синдром и существенно улучшить качество жизни. Согласно данным исследования, проведенного среди 146 пациентов с симптомами ОРВИ, была подтверждена высокая эффективность и безопасность использования комбинированных препаратов, содержащих в своем составе парацетамол, хлорфенамин и фенилэфрин. Так, при сравнении общего балла симптомов (ОБС) ОРВИ наблюдалось значительное его снижение в группе пациентов, принимавших комбинированный препарат, по сравнению с группой принимавших плацебо (p=0,015). При этом количество дней с симптомами ОРВИ составило 7,5±5,3 в группе плацебо и 5,9±3,4 С в группе пациентов, принимавших комбинированный препарат, хотя эта разница не была статистически значимой (p=0,08). В открытом многоцентровом исследовании (IV фаза) эффективности и безопасности применения комбинированного препарата, содержащего парацетамол, хлорфенирамина малеат и фенилэфрин, с участием 159 пациентов было выявлено снижение среднего ОБС более чем на 50% на третий день лечения, при этом у 58,5% пациентов наблюдалось полное облегчение симптомов. Из 159 пациентов лишь 26 (16,4%) отметили незначительные побочные явления, среди которых наиболее частыми оказались седативный эффект и сонливость (6,3%). Симптоматическое лечение простуды было оценено и в Кокрейновском метаанализе 27 исследований (5117 участников), также подтвердившем эффективность и безопасность применения комбинации антигистаминного, противоотечного и анальгетического средства у взрослых и детей старшего возраста с ОРВИ.
Среди комбинированных препаратов на сегодняшний день наиболее предпочтительным видится препарат ТераФлю: ТераФлю от гриппа и простуды, ТераФлю Экстра, ТераФлю Экстратаб и ТераФлю Макс (одна таблетка, капсула или пакетик на прием).
ТераФлю обладает жаропонижающим, обезболивающим, антигистаминным, ангиопротекторным и интерфероногенным эффектами благодаря входящим в его состав лекарственным средствам, которые имеют хорошо изученный профиль безопасности. К примеру, компонентами ТераФлю от гриппа и простуды являются парацетамол 325 мг, фенилэфрина гидрохлорид 10 мг, фенирамина малеат 20 мг, аскорбиновая кислота 50 мг. Новый препарат в линейке ТераФлю с лимонным вкусом ТераФлю Макс содержит в своем составе парацетамол 1000 мг, аскорбиновую кислоту 100 мг и фенилэфрина гидрохлорид 12,2 мг. В рекомендованной терапевтически эффективной дозировке препарат обычно хорошо переносится пациентами, является безопасным и при своевременном использовании существенно облегчает состояние пациента и минимизирует риск развития осложнений.
Так, парацетамол обладает жаропонижающим и анальгетическим действием, которое связано с его способностью накапливаться в центральной нервной системе, головном и спинном мозге и влиять на центр боли и терморегуляции в гипоталамусе. Отсутствие ингибирующего эффекта в отношении ЦОГ-1 определяет незначительные риски ульцерогенного действия и диспепсии. В отличие от ацетилсалициловой кислоты и других групп НПВП парацетамол не провоцирует бронхоспастические реакции у предрасположенных пациентов (аспириновый вариант бронхиальной астмы). С учетом того, что парацетамол обладает дозозависимым действием, использование его в небольшой дозе (325 мг) абсолютно безопасно в отношении развития побочных эффектов.
Фенилэфрина гидрохлорид - альфа-адреномиметик прямого действия. Воздействует на альфа-адренорецепторы слизистой оболочки дыхательных путей, вызывая сужение артериол. Устраняет отек и гиперемию слизистой оболочки дыхательных путей, благодаря чему устраняется чувство заложенности, эффективно уменьшает ринорею, чихание, слезотечение, улучшает носовое дыхание, блокирует высвобождение гистамина и серотонина из тучных клеток.
Необходимо отметить, что биодоступность фенилэфрина существенно повышается при совместном введении с ацетаминофеном, что позволяет использовать его в комбинированных препаратах в небольших, но достаточно эффективных дозировках, которые не влияют на уровень артериального давления и не оказывают центрального стимулирующего эффекта. К тому же системное применение фенилэфрина не приводит к появлению сухости слизистой оболочки носа и развитию такого осложнения, как медикаментозный ринит. При исследовании оценки влияния солевой формы ацетаминофена и пищевых продуктов на фармакокинетику фенилэфрина было обнаружено, что пища задерживает всасывание фенилэфрина (Tmax=0,5 ч, Cmax=591,2 пг/мл), но не общее поглощенное количество. Кроме того, комбинированный продукт, содержащий соль танната, имеет такие же конечные концентрации в плазме, что и эталонный продукт, содержащий соль HCl.
Фенирамина малеат - блокатор гистаминовых Н1-рецепторов. Уменьшает отечность слизистой оболочки и конъюктивы глаз, снижает проницаемость капилляров, предотвращает бронхоспазм, подавляет кашель, уменьшает ринорею и восстанавливает нормальное дыхание.
Помимо основных симптоматических препаратов, таких как парацетамол, фенирамин и фенилэфрин, дополнительное включение в состав аскорбиновой кислоты позволяет стимулировать выработку эндогенного интерферона, компенсировать влияние оксидативного стресса и оказывать иммуномодулирующее действие.
Разные лекарственные формы препаратов линейки
ТераФлю позволяют выбрать наиболее удобный для пациентов вариант употребления препарата: порошки для приготовления раствора или таблетки. Также комбинированные препараты не только имеют выгодные фармакоэкономические характеристики, но и позволяют избежать приема многочисленных симптоматических препаратов, что повышает приверженность лечению.
Безопасность медикаментозных препаратов и их хорошая переносимость являются важными моментами успешности терапии наряду с высокой приверженностью лечению пациента. Проблема выполнения пациентом рекомендаций врача в отношении приема лекарственных средств, соблюдения диеты и/или других изменений образа жизни сохраняется достаточно актуальной как при хронических, так и остро возникших заболеваниях.
Одним из подходов к повышению приверженности лечению является фиксированная комбинация лекарственных препаратов в одной таблетке. Обычно комбинированная фармакотерапия ассоциируется с формально увеличивающимся числом принимаемых лекарственных препаратов в течение дня, что нередко вызывает негативную реакцию пациентов в виде снижения приверженности лечению как за счет забывчивости и путаницы в приеме, так и из-за отрицательного отношения к излишнему, с их точки зрения, числу препаратов. В связи с этим вполне обоснованным является применение фиксированных комбинаций, к которым относятся препараты линейки ТераФлю, поскольку прием этих комбинаций существенно облегчает проявления болезни и повышает приверженность терапии, что приводит к снижению риска развития серьезных осложнений и более быстрому выздоровлению.
Заключение
ОРВИ являются этиологически разнородной группой инфекционных болезней дыхательных путей, имеющих сходные механизмы развития, эпидемиологические и клинические характеристики. Данная группа заболеваний характеризуется высокой контагиозностью, быстрым распространением, значительным количеством осложнений, прежде всего среди лиц, относящихся к группе риска (хронические заболевания, иммунодефицитные состояния, пожилой возраст и др.).
Клиническая картина ОРВИ может существенно варьировать в зависимости от этиологии, возраста больного, состояния иммунной системы и наличия сопутствующих заболеваний. Относительная доброкачественность и кратковременность течения заболевания приводит к тому, что большинство больных не обращаются за медицинской помощью. Терапия ОРВИ должна быть своевременной и начинаться с момента появления первых признаков заболевания. Этиотропная противовирусная терапия наиболее эффективна при назначении в первые 48 ч от начала заболевания, что приводит к уменьшению выраженности интоксикации и респираторных проявлений. В повседневной клинической практике акцент в лечении ОРВИ делается на мероприятиях общего характера и симптоматических лекарственных средствах, в т. ч. комбинированных, что повышает приверженность лечению.